병원 내 감염이 급속도로 확산하고 있다. 한국의료분쟁조정중재원과 한국소비자원에 따르면 ‘병원 내 감염과 관련된 분쟁조정 또는 피해구제’ 신청 건수는 2012년 87건에서 2014년 206건으로 2.4배 증가했다. 사례 중엔 수술과정에서 포도상구균 등에 감염돼 3개월 만에 패혈성 쇼크로 사망한 건도 있었다. 질병관리본부 통계에 따르면 2011년 대비 2014년 반코마이신 내성 장알균(VRE) 감염증은 926.9%, 메티실린 내성 황색포도알균(MRSA) 감염증은 1135.9% 증가했다. 장알균과 황색포도알균은 항생제에 저항하는 내성균으로 병원 내 감염의 대표 원인에 속한다. 병 고치러 갔다 되레 병을 얻거나 사망까지 이르는 상황이 벌어지고 있는 것이다.
체온 떨어져 합병증, 심근경색 우려도
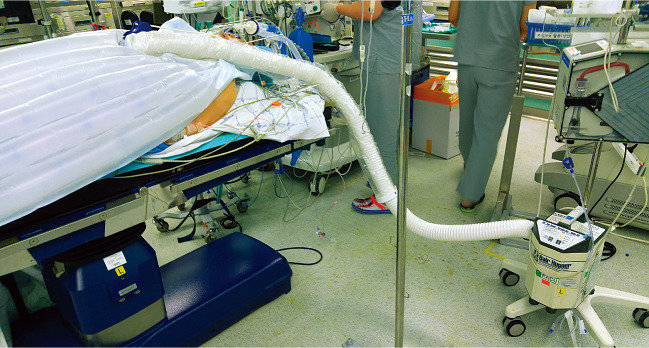
병원 내에서도 수술실은 감염에 취약한 장소다. 수술도구와 공기, 환자의 몸속이 직접 접촉하기 때문이다. 질병관리본부는 수술 환자의 감염 방지를 위해 제모 시 전자가위 사용, 항생제 적정 투여, 체온 및 적정혈당 유지를 권고하고 있다. 그중 체온 유지는 아주 중요한 항목이다. 체온 저하로 면역력이 떨어지면 각종 병균이 몸에 침투해 수술 부위 감염이나 합병증의 원인이 되기 때문이다.의료계에서 수술 중 저체온증 감염은 공공연한 비밀이다. 익명을 요구한 현직 대학병원 의사 A씨는 “지난해 위절제술을 받은 환자가 수술 후 폐렴에 걸린 적이 있다. 수술 당시 환자 체온이 34도까지 내려갔다”고 말했다. A씨는 “전신마취를 하면 체온이 1~3도 내려가는데, 이때 환자가 폐렴에 걸리기 쉽고 환부 감염도 가끔 발생한다”고 밝혔다.
사람의 정상체온은 36.5~37도이며 35도 이하로 떨어질 경우 저체온으로 간주한다. 체온이 32~35도면 오한, 혈압 상승 등이 발생하고 말을 정확히 할 수 없는 상태가 된다. 28~32도일 땐 온몸 근육이 굳고 극도의 피로감, 기억 상실, 부정맥 등이 나타난다. 김태엽 건국대병원 마취통증의학과 교수는 “체온이 34~35도로 내려가면 감염 위험성이 높고 지혈이 어려워진다. 그 상태에서 마취가 풀리면 오한이 오고 산소 소모량이 많아지며 극단적인 경우 심장 기능이 떨어져 심근경색이 발생할 수도 있다”고 설명했다.
하지만 수술 환자의 체온을 유지하기는 쉽지 않다. 먼저 수술실 온도가 18~22도로 낮고, 장시간의 개복수술로 환자의 열소모량이 많기 때문. 지방흡입이나 가슴성형 같은 몸 성형수술 시에도 체온 저하의 우려가 있다.
그렇다면 수술 내 감염 원인 가운데 저체온증의 비율은 얼마나 될까. 아쉽게도 국내에는 정확한 통계가 없다. 다만 대한외과감염학회 측은 “의학 전문지 ‘뉴 잉글랜드 저널 오브 메디신(New England Journal of Medicine)’에 따르면 수술 부위 감염 비율이 정상체온을 유지한 환자군은 6%, 저체온증을 앓은 환자군은 19%로 나타났다. 정상체온을 유지해야 수술 부위 감염을 줄일 수 있다는 연구 결과”라고 밝혔다. 영국 국립보건임상연구원(NICE)은 ‘30분 이내 수술이라도 저체온증 위험이 있으면 호스로 따뜻한 공기를 분사하는 강제공기가온장치(forced-air warming system)를 사용해 환자 체온을 관리하라’고 명시하고 있다.
하지만 국내 의료계에서는 “수술 환자의 저체온을 방지하기 힘들다”는 불만이 쏟아지고 있다. 환자 체온 유지를 위한 장비가 부족하다는 것이 이유다. 건강보험심사평가원이 발표한 2014년 ‘수술의 예방적 항생제 사용 적정성평가’ 결과 적극적인 보온을 시행한 환자는 전체 환자의 36.1%에 불과했다.
5만 원에 버려진 환자 건강권
국내에서 가장 흔히 쓰는 체온 유지 도구는 강제공기가온장치인데, 이때 환자는 일회용 에어블랭킷(air blanket)을 사용해야 한다. 하지만 병원 대부분에 에어블랭킷이 부족해 이미 쓴 것을 재사용하거나 아예 안 쓰는 경우가 수두룩하다. 김태엽 교수는 “에어블랭킷은 한 번 사용 후 폐기가 원칙이지만, 대다수 병원은 1장을 며칠간 재사용하거나 폐 또는 심장이 극도로 약한 환자에게만 사용한다. 1장에 3만~5만 원인 에어블랭킷 가격이 부담스럽기 때문”이라고 귀띔했다.일회용 에어블랭킷은 현재 국민건강보험이 적용되지 않는다. 즉 별도의 의료 수가로 산정되지 않기 때문에 국민건강보험공단이나 환자 개인이 아니라 병원이 비용을 부담해야 한다. 병원은 환자에게 에어블랭킷 착용을 위한 별도 요금을 청구할 수 없다. 에어블랭킷은 명목상 입원비에 포함되지만 의료인들은 “인당 5만 원 이내(4~6인실 기준)인 입원비에 3만~5만 원의 진료재료비를 포함하기는 불가능하다”며 반발하고 있다.
하지만 병원이 수백만~수천만 원에 달하는 수술비용을 받고 3만~5만 원인 감염예방도구를 쓰지 않는 것은 납득하기 어렵다. 현직 대형병원 의사 B씨는 “만성적자인 병원은 5만 원을 지출하는 것조차 꺼린다. 병원 측에서 의료도구를 아껴 쓰라고 눈치를 줘 일부 간호사는 반창고조차 절약하는 상황이다. 감염예방도구 비용을 추가해 입원비를 올리고 싶어도, 한 번 정한 입원비는 인상하기 어렵다”고 토로했다. 몇만 원 때문에 환자 건강권이 위협받고 수술받은 환자가 감염병에 걸릴 위험이 높아지는 것이다.
강제공기가온장치 외 환자 체온을 유지할 수 있는 도구는 없을까. 약 37도로 데운 수액을 환자에게 투여하거나, 온수가 흐르는 워터 매트리스(water mattress)에 환자를 눕히는 방법이 있다. 하지만 현재는 강제공기가온장치가 가장 널리 쓰이는 도구다. 김태엽 교수는 “환자가 수술 전 일회용 에어블랭킷을 사용하면 피부 표면 온도가 약간 오른다. 따라서 탈의 후 피부를 알코올로 소독해도 정상체온이 유지된다. 반면 워터 매트리스는 몸 앞면의 열 손실을 막지 못한다는 단점이 있다”고 설명했다.
건강보험심사평가원 관계자는 “2014년부터 에어블랭킷의 의료 수가 별도 산정 여부를 논의하고 있다. 다만 입원비에 포함됐기 때문에 이를 국민건강보험 급여 항목으로 지정할 것인지를 검토 중이다. 아직 결정된 바는 아무것도 없다”고 밝혔다. 대한외과감염학회 측은 “전국 최대 규모 대형병원에서도 간 이식 같은 큰 수술을 받는 환자에 한해 우선적으로 에어블랭킷을 사용하고 있는 것으로 안다. 기본적인 보온장치에 의료 수가 산정이 이뤄져야 한다”고 강조했다.













![[영상] “내년 서울 집값 우상향… <br>세금 중과 카드 나와도 하락 없다”](https://dimg.donga.com/a/570/380/95/1/ugc/CDB/WEEKLY/Article/69/48/a8/ac/6948a8ac1ee8a0a0a0a.png)


![[영상] “우리 인구의 20% 차지하는 70년대생, <br>은퇴 준비 발등의 불”](https://dimg.donga.com/a/380/253/95/1/carriage/MAGAZINE/images/weekly_main_top/6949de1604b5d2738e25.jpg)