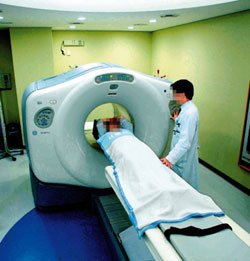
한 병원에서 PET-CT를 촬영하는 모습. PET-CT는 컴퓨터단층촬영(CT)의 해부학적 영상과 양전자단층촬영(PET)의 기능적 영상을 합쳐 암을 조기 검진하는 데 도움이 되지만, 방사선 피폭량이 많아 논란이 되고 있다.
강씨는 최근 이건희 삼성전자 회장이 급성심근경색으로 입원했다는 소식을 듣고 관상동맥 CT를 촬영하려다 의료진으로부터 “CT는 촬영 중 방사선 피폭 위험이 있다. 이상 증상이 있는 게 아니면 심전도 검사 등 다른 검사를 받는 편이 낫다”는 조언을 듣고 비로소 방사선 피폭의 위험성에 대해 알았다.
최근 방사선 촬영 장비 기술이 발달하면서 시민들이 의료방사선에 과다 노출되는 사례가 늘고 있다. 식품의약품안전처 조사에 따르면 우리 국민의 연간 진단용 방사선 검사 건수는 2007년 1억6189만 건에서 2011년 2억2217만 건으로 5년 사이 약 35% 증가했다. 1인당 의료방사선 피폭량도 2007년 0.93mSv에서 2011년 1.4mSv로 51% 늘었다.
일반적으로 현대인은 음식, 땅속 광물질, 우주 등으로부터 연간 약 3mSv의 자연방사선을 받으며 사는 것으로 알려져 있다. 이에 더해 상당한 양의 의료방사선에도 노출돼 있는 셈이다.
질병의 진단(CT 검사 등) 또는 치료과정(방사선 치료)에서 노출되는 의료방사선은 그동안 검사 혹은 치료를 통해 얻는 이익이 더 크다는 점에서 거부감 없이 받아들여졌다. 그러나 최근 온몸을 샅샅이 촬영하는 이른바 ‘프리미엄 종합검진’이 대중화하면서 시민들이 방사선에 무분별하게 노출돼 오히려 암 발병 위험이 높아지고 있다는 주장이 나온다.
고가 검진일수록 피폭량 많아
시민단체 ‘시민방사능감시센터’(감시센터)가 최근 전국 대형병원 10곳의 건강검진 상품 190개의 방사선 노출 정도를 조사, 발표한 자료에 따르면 고가(高價) 검진일수록 방사선량이 증가하는 것으로 나타났다. 특히 숙박 검진(기간 2~4일, 비용 400만~800만 원)의 경우 수검자가 평균 24.08mSv의 방사선에 노출되는 것으로 드러났다. 최고 30.97mSv까지 피폭되는 경우도 있었다. 의료방사선 피폭량이 세계 평균 0.6mSv이고 국가별로는 미국 3mSv, 독일 1.9mSv, 영국 0.41mSv인 것과 비교하면 놀라운 수치다.
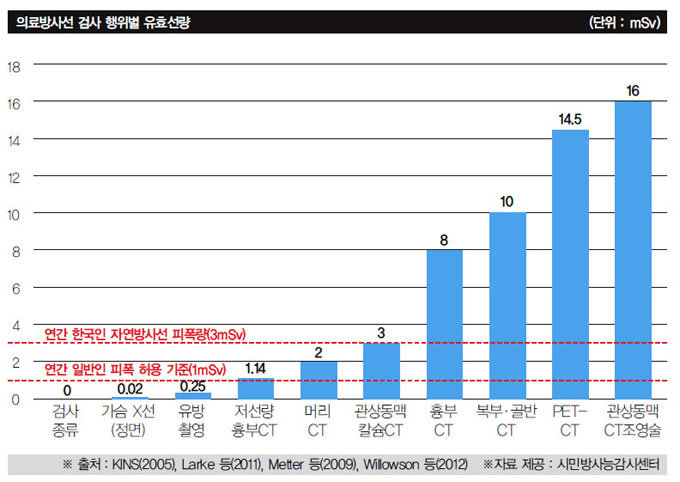
이런 결과가 나온 이유는 고가 검진일수록 뇌CT, 복부CT, 골반CT 등 각종 CT 검사가 포함되고 방사선 조사량이 더 많은 PET-CT도 시행하기 때문이다(그래프 참조).
우리나라는 특히 고가의 검진 장비가 많은 나라로 손꼽힌다. 2012년 현재 CT 장비는 인구 100만 명당 37.1대로 경제협력개발기구(OECD) 평균(23.3대)보다 많다. PET-CT 장비도 3.8대로 OECD 평균 1.7대보다 2.2배 많이 보유하고 있다. 자기공명영상(MRI) 장비 역시 23.5대로 OECD 평균 11.5대의 2배가 넘는다.
최근 대형병원들을 중심으로 건강검진센터 확충 경쟁이 일면서 고가 검진 장비의 설치 및 사용은 더욱 늘고 있다. 이런 상황이 과잉·중복 촬영을 부추긴다는 지적이 있다. 건강보험심사평가원 조사 결과 병원을 옮겨 재진료할 경우 30일 이내에 CT를 재촬영하는 비율이 19.5%(2011년 기준)에 달했다.
문제는 이 과정에서 수검자들이 제대로 된 정보 없이 의료방사선에 노출된다는 점이다. 2011년 기준으로 CT 촬영 건수는 전체 의료방사선 검사의 2.8%에 불과했지만 1인당 연간 피폭량 가운데 CT의 비중은 56.4%였다. 종합검진 상품에 흔히 포함되는 복부·골반 CT를 촬영할 경우 1회 검사당 방사선 피폭량은 10mSv로 엑스(X)선 검사의 100배에 달한다. 전신을 촬영하는 최첨단 장비인 PET-CT의 경우 20~30mSv 방사선에 피폭된다. 전문가들은 “특정 질환의 고위험군이 아니라면 굳이 온몸을 검사할 필요가 없다. 건강 상태에 따라 필요한 곳만 찍는 것이 바람직하다”고 입을 모은다.
영상진단이 필요할 때 CT 대신 방사선을 사용하지 않는 MRI나 초음파 검사기기를 사용하는 것만으로도 피폭량을 크게 낮출 수 있다. 감시센터에 따르면 영국은 1992년 의료방사선 검사 시 환자가 피폭되는 방사선량을 계산해 차트에 기록하는 의무규정을 만들어 피폭량을 관리한다. 미국도 캘리포니아 주와 텍사스 주에 이런 규정이 있다. 주영수 한림대 의대 교수는 “방사선은 다른 독성 물질과 달리 역치(안전한 양)가 없다. 얼마를 넘지 않으면 안전한 것이 아니라 0.001mSv라도 노출되면 위험한 만큼 불필요한 검사를 받아서는 안 된다”며 “아무 증상도 없는데 혹시 있을지 모르는 질환을 찾으려고 검진대에 눕는 행위 자체가 불필요한 일”이라고 강조했다.
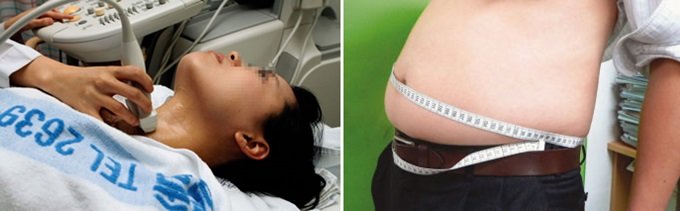
한 여성이 병원에서 갑상샘 초음파 검사를 받는 모습(왼쪽)과 비만도 검사 장면. 최근 일각에서 건강검진이 오히려 건강에 도움이 되지 않는다는 주장이 나오고 있다.
최근 건강검진은 방사능 피폭뿐 아니라 다른 이유에서도 ‘불필요하다’는 공세에 시달리고 있다. 서울 암사동에 사는 임모 씨는 지난해 직장 건강검진에서 갑상샘에 있는 0.6cm 크기의 혹을 발견했다. 조직검사 결과 암으로 밝혀져 제거 수술을 받고 현재 호르몬 보충제를 복용하는 상태다. 그는 “암을 발견하기 전까지는 건강에 아무 이상이 없었다. 그러나 지금은 손발이 떨리고 목이 자주 쉬는 등 각종 후유증에 시달리며 삶의 질이 오히려 나빠졌다”고 토로했다.
그는 4월 서홍관 국립암센터 가정의학과 박사 등이 ‘갑상선암 과다진단 저지를 위한 의사연대’를 조직하고 ‘1cm 이하의 갑상샘암은 수술할 필요가 없으며, 증상이 있거나 손으로 만져지는 갑상샘암만 치료하라’는 권고안을 낸 데 대해 “얼마 전까지만 해도 암은 조기 검진하고 조기 치료해야 한다고 하지 않았나”라며 “내가 불필요한 수술을 받은 건가 하는 마음에 속상하고 불쑥불쑥 화가 난다”고 털어놓았다.
한국보건의료연구원에 따르면 2011년 우리나라 20~70세 일반인 중 갑상샘 초음파 검사를 받은 사람은 23.3%다. 이런 환경에서 우리나라의 갑상샘암 환자 수는 급증했다. 1999~2011년 연평균 23.7% 증가해, 2011년 인구 10만 명당 갑상샘암 환자는 81명꼴로 세계 평균의 10배가 넘는다. 이들 중 상당수는 수술을 택했다. 한국보건의료연구원 통계에 따르면 우리나라에서 갑상샘암 진단을 받은 환자 10명 중 9명은 수술을 받고, 그중 7.3%가 부갑상샘기능저하증이나 성대 마비 등 수술 부작용에 시달리고 있다. 이 때문에 ‘과잉검진’ 논란이 불거진 것이다.
유방암 검진도 이런 논란에서 자유롭지 않다. 미국 질병예방특별위원회(USPSTF)는 2009년 ‘50대 미만 여성은 유방암 X선 검사를 할 필요가 없고, 50~74세 여성도 격년에 한 번씩 검사를 받으라’는 내용의 지침을 내놨다. 유방암의 조기 발견이 사망률 감소에 큰 영향을 미치지 않는다는 연구 결과도 있다.
그러나 우리나라는 40세 이후 모든 여성이 2년에 한 번씩 유방 X선 촬영을 하도록 하고 있다. 이안소영 여성환경연대 정책국장은 “유방조직은 방사능에 노출됐을 때 가장 민감하게 반응하는 신체부위로, 잦은 검사가 오히려 발암률을 높인다는 지적이 나온다. 수검자가 충분히 정보를 접한 뒤 스스로 검진 여부를 선택할 수 있도록 하는 시스템이 필요하다”고 밝혔다.
건강검진에서 혈압, 혈당, 콜레스테롤 수치, 비만도 등 각종 항목을 검사하고, ‘정상치’에서 벗어날 경우 약물 치료 등을 받게 하는 것도 문제가 있다는 지적이 나온다. 세계적으로 비만을 판별하는 기준은 체중(kg)을 키(m)의 제곱으로 나눈 체질량지수(BMI)로, 미국임상내분비학회(AACE)는 BMI가 25를 넘을 경우 과체중, 30 이상은 비만으로 판별한다. 우리나라는 좀 더 ‘빡빡한’ 기준을 적용해 23 이상이면 과체중, 25 이상은 비만으로 본다. 이 기준에 따르면 지난해 말 우리나라 성인 남성의 38.1%, 여성의 25.9%가 비만에 해당한다. 이 경우 각종 성인병 위험이 높아지므로 감량이 필요하다는 게 지금까지 상식이었다.
대형병원의 주요 수입원
그러나 지난해 미국 국가보건통계청(NCHS) 연구팀이 미국 의학협회저널(JAMA) 에 발표한 보고서에 따르면, 국제기준으로 정상체중(BMI 18.5~24.9)인 사람보다 과체중(BMI 25~29.9)인 사람의 사망률이 6% 낮았다. 2011년 서울대 의대 예방의학교실 박수경 교수팀이 아시아인 114만 명을 대상으로 실시한 조사에서도 BMI가 22.6~27.5일 때 사망확률이 가장 낮은 것으로 나타났다. 당시 연구팀은 “갑상샘암·유방암 등 다양한 질병 위험을 연구해보면 조금 통통한 사람의 위험도가 정상체중인 사람보다 낮다”고 밝혔다. 이에 따라 특정 수치를 기준으로 정상과 비정상을 구분하는 건강검진 체계를 바꿔야 한다는 주장이 제기되고 있다. 일본의 경우 최근 체중 정상 범위를 BMI 25 미만에서 남성은 18.5∼27.7, 여성은 16.8∼26.1로 바꿔 화제가 되기도 했다.
한동안 우리나라에서 건강검진은 ‘절대선’으로 여겨졌다. 고가의 건강검진권은 효도선물로 각광받았고, 건강검진 확대는 최고의 복지 정책 중 하나로 꼽혔다. 그 결과 우리나라의 건강검진제도는 세계적으로 손꼽히는 수준이다. 2011년 국민건강통계에 따르면 우리나라 만 19세 이상 인구의 51.8%가 최근 2년 안에 건강검진을 받았으며, 이 중 83.0%가 국민건강보험공단 건강검진을, 9.2%가 본인 부담 종합건강검진을 받은 것으로 나타났다. 보험급여 중 건강검진비도 꾸준히 늘어 2006년 3574억 원에서 2013년에는 9983억 원으로 약 3배가 됐다.
그러나 그 과정에서 방사선 피폭, 과잉 진단 등의 부작용도 발생한 셈이다. 이에 대해 한 종합병원 의사는 “현재 우리나라의 프리미엄 건강검진 프로그램은 대형병원의 주된 수입원 중 하나로, 공급이 수요를 만드는 측면이 있다”며 “한 번 고가의 검사를 받는 것보다 평소 주치의를 정해두고 꾸준히 상담하며 자신에게 필요한 검사를 골라 받는 편이 건강에 훨씬 도움이 되는 만큼, 우리나라도 장기적으로 검진 시스템을 바꿔나가야 한다”고 밝혔다.